España, 27 de junio de 2024 ::: “Los factores predisponentes más relevantes para que se desarrolle un tumor en el interior
del estómago son la metaplasia intestinal, sobre todo de carácter extenso, la anemia perniciosa y la evolución de algunos pólipos hiperplásicos”, destaca el Dr. José Carlos Marín Gabriel
“Pero en la ecuación no podemos olvidar el papel que juegan los antecedentes familiares y algunos síndromes de cáncer digestivo hereditario, que pueden afectar al estómago”, completa el experto en endoscopia digestiva del Hospital Universitario 12 de Octubre de Madrid.
“Y todo comienza con la inflamación crónica del revestimiento del estómago o gastritis, normalmente debida a la acción infecciosa de la bacteria Helicobacter Pylori“, señala el también director científico del Instituto Clínico del Aparato digestivo (ICAdig).
Cabe recordar que a nivel mundial los datos de 2020 registraron alrededor de 1.090.000 casos de cáncer de estómago. En España y en 2024, según publica la Sociedad Española de Oncología Médica (SEOM) en su informe anual, se diagnosticarán 6.868 casos.
En el estómago se depositan los alimentos y bebidas que ingerimos, una especie de bolsa que tiene una gran actividad.
La superficie que tapiza el interior del sistema de tubos del aparato digestivo desde la boca hasta el recto se llama mucosa. En el interior del estómago es gruesa y protege, a su vez, la capa submucosa, de músculo, subserosa y serosa.
Esta mucosa estomacal se conforma de múltiples membranas plegadas o invaginaciones que profundizan hasta las glándulas gástricas. Es la capa de mucosa la que impide la autodestrucción celular.
Por una parte, en el estómago se segrega un líquido que contiene enzimas y ácido clorhídrico, producido por las glándulas gástricas localizadas en su pared interna, y por otra, comienza la digestión intensa.
El deterioro del moco protector puede acarrear molestias y daños, como una úlcera de estómago, causante de ardor, también en el duodeno.
Esta combinación de ácido y pepsina logra eliminar los microorganismos que siempre podemos encontrar en todo lo que entra en el estómago, incluidas las bacterias, como la Helicobacter pylori.
Esta bacteria sobrevive en la mitad de la población mundial, a pesar de los jugos gástricos. Su capacidad de adaptación evolutiva la ha convertido en una bacteria casi propia de nuestra mucosa estomacal.
La Helicobacter pylori resiste el ácido y la pepsina, ya sea porque se refugia en el moco, produce sustancias que neutralizan los jugos gástricos o dispone de mecanismos para llegar hasta las células y aferrarse a ellas cual garrapata a un perro.
::: Doctor, ¿debemos vigilar las lesiones que nos predisponen a sufrir un cáncer en la mucosa del estómago?
“Así es; algunas lesiones en la mucosa gástrica debemos vigilarlas debido a su potencial para que se desarrolle un cáncer gástrico. Esta progresión se denomina la “Cascada de Correa“, que es la secuencia que describe los cambios progresivos en la capa de revestimiento interna del estómago.
De gastritis crónica a metaplasia intestinal, luego displasia y finalmente adenocarcinoma.
Imaginemos que el revestimiento del estómago es como la capa de pintura de su coche. Recién estrenado, la pintura está brillante y uniforme.
Con los años, algunos coches pueden tener pequeños golpes y arañazos en la pintura, eso sería como una displasia de bajo grado, algo a vigilar, pero no necesariamente que necesite llevar rápidamente el coche al taller.
Sin embargo, si esos daños en la pintura se van haciendo más grandes y numerosos, esto sería el equivalente a una displasia de alto grado. El problema es más serio y podría necesitar reparación urgente para evitar corrosión y daños mayores.
En nuestro interior estomacal, el proceso de deterioro comienza con una gastritis crónica, generalmente inducida por la bacteria Helicobacter pylori, que causa una inflamación persistente.
Esta inflamación lleva a la atrofia gástrica, donde las células normales del estómago se pierden y la mucosa se adelgaza.
Con el tiempo, la atrofia puede progresar a metaplasia intestinal, un estado en el que las células del estómago se transforman en células similares a las del intestino.
Esta metaplasia es un cambio adaptativo, pero también un paso crítico hacia la displasia, donde las células muestran cambios precancerosos significativos.
Finalmente, la displasia puede evolucionar a adenocarcinoma, el tipo más común de cáncer gástrico.
Este modelo es similar a la secuencia adenoma-carcinoma en el colon, donde los pólipos adenomatosos progresan a cáncer colorrectal.
Los adenomas (pólipos precancerosos) se forman en el revestimiento del colon y son cambios displásicos que eventualmente se transforman en cáncer colorrectal.
Ambos procesos, la secuencia adenoma-carcinoma en el colon y la cascada de Correa en el estómago destacan la importancia de la vigilancia y la intervención temprana para prevenir la progresión a cáncer.
En el contexto del estómago, además de las lesiones mencionadas, es importante vigilar algunos tipos de pólipos gástricos, especialmente los adenomas gástricos, debido a su potencial de malignización.
También, se debe prestar atención a cualquier área de displasia detectada durante una endoscopia, ya que esto indica un incremento en las probabilidades de padecer un cáncer.
La erradicación de la Helicobacter pylori y la vigilancia de estas lesiones precursoras con endoscopias regulares y biopsias, en determinadas condiciones, son cruciales en la prevención de la progresión hacia el cáncer gástrico.
Esta bacteria se asocia a molestias y enfermedades y en otras ocasiones vive en el estómago sin causar síntomas ni complicaciones.
La infección estomacal por Helicobacter pylori se puede diagnosticar con prueba en aliento, con prueba en heces o realizando una biopsia de estómago tomada vía endoscópica.
::: Parece, doctor Marín, que la Helicobacter pylori, tan famosa en el mundo de la gastroenterología, es una bacteria fatal para nuestro estómago
Helicobacter pylori es una bacteria que infecta el revestimiento del estómago y es un factor de riesgo bien establecido para varias lesiones precursoras del cáncer gástrico, incluyendo la gastritis atrófica, la metaplasia intestinal y la displasia.
La infección por Helicobacter pylori provoca una inflamación crónica del estómago (gastritis), que puede persistir durante años y provocar daño progresivo en las células gástricas.
Esta inflamación crónica inducida puede llevar a la atrofia de la mucosa gástrica y a la metaplasia intestinal, que son pasos importantes en la cascada de eventos que pueden culminar en el desarrollo de displasia y cáncer gástrico.
La erradicación de la Helicobacter pylori con antibióticos es una estrategia efectiva para reducir el riesgo de desarrollo de estas lesiones precursoras y, en última instancia, del cáncer gástrico.
El tratamiento de la infección es especialmente crucial en individuos con lesiones precancerosas ya presentes, para prevenir su progresión.
::: Doctor, hablemos de la gastritis autoinmune, ¿qué relación guarda con el cáncer gástrico?
La gastritis autoinmune es una enfermedad en la que el sistema inmunológico ataca por error las células de la capa mucosa del estómago.
Esto provoca una inflamación crónica que puede llevar a la destrucción de las células productoras de ácido y factor intrínseco, una proteína necesaria para la absorción de la vitamina B12.
Con el tiempo, esta inflamación persistente lleva a la atrofia y puede causar cambios en la mucosa gástrica, haciendo que las células normales se transformen en células anormales, un proceso conocido como metaplasia.
Estas alteraciones celulares aumentan el riesgo de desarrollar cáncer gástrico, aunque este proceso puede llevar muchos años.
La conexión entre la gastritis autoinmune y el cáncer gástrico se debe a la atrofia de las células gástricas y la subsecuente metaplasia intestinal.
Por eso, es importante que las personas con gastritis autoinmune se vigilen regularmente mediante endoscopias y biopsias para detectar cambios precancerosos en etapas tempranas. El tratamiento incluye, además, suplementos de vitamina B12.
::: ¿Y cómo se enferma el estómago con la gastritis atrófica?
La gastritis atrófica es una condición crónica en la que la mucosa gástrica se adelgaza porque pierde células productoras de ácido y enzimas digestivas.
Este adelgazamiento se debe a una inflamación persistente, generalmente causada por infecciones prolongadas con Helicobacter pylori o por mecanismos autoinmunes.
::: ¿Por qué puede evolucionar la gastritis atrófica hacia un cáncer de estómago?
A medida que la mucosa gástrica se atrofia se crean condiciones favorables para la metaplasia intestinal y, posteriormente, para la displasia, que son cambios precancerosos en las células.
El riesgo de cáncer gástrico aumenta con la progresión de la gastritis atrófica debido a los cambios en el microambiente gástrico. Y es que, la respuesta inflamatoria crónica puede causar daño continuo y promover la transformación maligna de las células.
::: Doctor Marín Gabriel, observamos que la metaplasia intestinal demuestra tener un papel estelar en el cáncer gástrico, ¿por qué?
La metaplasia intestinal es una condición en la que las células normales del revestimiento del estómago son reemplazadas por células que se asemejan a las del intestino.
Este cambio adaptativo generalmente ocurre como respuesta a una inflamación crónica, como la causada por la infección de Helicobacter pylori o por la gastritis autoinmune y atrófica.
La metaplasia intestinal está considerada una lesión precursora importante para el cáncer gástrico porque representa un cambio significativo en la estructura y función celular que puede predisponer al desarrollo de displasia y, eventualmente, de cáncer.
En la metaplasia intestinal, las células gástricas pierden sus características originales y adquieren rasgos de células intestinales, incluyendo la capacidad de secretar moco intestinal.
Aunque este cambio puede ser inicialmente protector, al reducir la inflamación, también implica una mayor inestabilidad genética y una predisposición a mutaciones malignas.
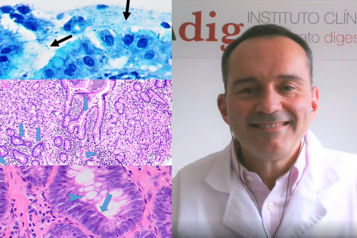
La detección de metaplasia intestinal con la toma de biopsias durante una endoscopia es una señal de advertencia que requiere seguimiento regular para monitorizar su progresión hacia la displasia y el cáncer.
La metaplasia intestinal se clasifica en dos tipos principales: completa e incompleta, que se pueden distinguir al mirar las biopsias del estómago al microscopio. Esta clasificación se basa en las características de esas células metaplásicas.
La metaplasia completa se considera menos avanzada y tiene un menor riesgo de progresar a displasia y cáncer gástrico en comparación con la metaplasia incompleta. las células gástricas se transforman en células que son muy similares a las células del intestino delgado.
Estas células tienen una estructura y función muy parecida a las células normales del intestino, incluyendo la presencia de células absortivas (absorbentes) y células caliciformes que secretan moco.
La metaplasia intestinal incompleta, por otro lado, se caracteriza por la presencia de células que se parecen más a las células del intestino grueso.
Estas células son más desorganizadas y pueden incluir una mezcla de células caliciformes y células de tipo colónico que producen un tipo de moco asociado con un mayor riesgo de transformación maligna.
La metaplasia incompleta es considerada una lesión más avanzada y tiene un mayor potencial de progresar a displasia y cáncer gástrico.
Por eso, los pacientes con metaplasia incompleta requieren un seguimiento más cercano. Este seguimiento incluye endoscopias regulares y biopsias para monitorizar cualquier cambio en la mucosa gástrica y detectar signos de displasia en una etapa temprana.
::: Displasia es otro término que asusta, ¿verdad?
La displasia es una alteración premaligna en la que las células del revestimiento del estómago muestran cambios anormales en su tamaño, forma y organización.
Este tipo de lesión en la mucosa es más avanzado que la metaplasia intestinal y representa un paso más cercano al desarrollo de cáncer gástrico.
La displasia puede clasificarse en dos grados: de bajo grado, donde las alteraciones celulares son menos importantes, y de alto grado, donde las células son muy anormales y tienen un mayor potencial de convertirse en cáncer.
La presencia de displasia en la mucosa gástrica es un fuerte indicador de riesgo para el cáncer gástrico: las células displásicas muestran una pérdida significativa de las características normales de las células gástricas y una tendencia a proliferar de manera descontrolada.
Este desorden celular y la alta tasa de proliferación aumenta la probabilidad de mutaciones genéticas adicionales que pueden conducir al desarrollo de adenocarcinomas gástricos.
La detección y tratamiento de la displasia son esenciales para prevenir el cáncer gástrico. El seguimiento endoscópico regular y la biopsia son cruciales para monitorizar la progresión de la displasia cuando no está asociada a ninguna lesión visible por endoscopia.
En casos de displasia de alto grado, suele haber lesiones visibles y, cuando esto es así, se recomiendan intervenciones como la resección endoscópica.
::: ¿Y cómo nos ayuda el diagnóstico óptico por endoscopia a detectar lesiones precancerosas en el estómago?
La endoscopia de alta definición combinada con cromoendoscopia (CE), ya sea virtual o basada en colorantes, ayudan más que la imagen convencional con luz blanca para el diagnóstico de condiciones precancerosas y lesiones neoplásicas tempranas en el estómago.
La cromoendoscopia mejora la visualización de la mucosa gástrica, permitiendo identificar cambios atróficos y metaplásicos, además de guiar las biopsias hacia áreas sospechosas.
En cualquier caso, sobre todo si no se dispone de esta tecnología endoscópica, se recomienda tomar biopsias de al menos dos lugares del estómago (antro y cuerpo) de forma separada.
Esta práctica asegura que se capturen las áreas representativas de la mucosa gástrica, lo que es esencial para una evaluación precisa.
Además, en pacientes con displasia, una reevaluación endoscópica inmediata de alta calidad con cromoendoscopia es crucial para detectar cualquier lesión visible y proceder a su tratamiento adecuado, que suele ser la extirpación de la lesión por endoscopia.
Por otra parte, si la displasia se ha detectado en la biopsia, pero no se ha visto lesión alguna mediante endoscopia, se recomienda repetir esta prueba entre 6 y 12 meses, en función de lo importante que haya sido la displasia detectada (de bajo o de alto grado).
::: Insisto de nuevo, doctor Marín, ¿habría que vigilar, entonces, todas las lesiones precursoras del cáncer gástrico con endoscopias frecuentes?
En absoluto. No es igual en todos los casos el riesgo de desarrollar un cáncer gástrico con el paso de los años.
Por ejemplo, si sólo hay atrofia, con o sin metaplasia intestinal, y sólo afecta a la mitad superior o inferior del estómago, pero no a toda su mucosa, no es necesario realizarse nuevas endoscopias.
La excepción a esta regla son los pacientes que tienen metaplasia intestinal incompleta, gastritis autoinmune, una infección por Helicobacter pylori que no se haya logrado curar o antecedentes familiares de cáncer gástrico.
En estos casos, se recomienda realizar gastroscopias de alta calidad cada tres años, aproximadamente.
::: Cuando la atrofia o la metaplasia intestinal se localizan en todo el estómago, sí es preciso realizar vigilancia por endoscopia.
En estos casos, las probabilidades de futuros problemas aumentan cuando hay algún antecedente familiar de primer grado (padre, hermano o hijo) con cáncer gástrico.
Por eso, si no hay casos previos en la familia, las endoscopias se realizan cada tres años. Sin embargo, si los hay, se adelantan a cada uno o dos años.
En resumen, el diagnóstico endoscópico detallado y sistemático es una herramienta crucial para identificar y vigilar las lesiones precursoras del cáncer gástrico.
::: Dr. Marín Gabriel, ¿qué son los pólipos hiperplásicos y cómo se relacionan con el cáncer gástrico?
Los pólipos hiperplásicos son crecimientos benignos que se forman en el revestimiento interno del estómago debido a la regeneración celular excesiva provocada por una inflamación crónica.
Aunque estos pólipos son generalmente no cancerosos, su presencia puede ser un indicador de un ambiente propenso a desarrollar lesiones en el interior del estómago.
La inflamación crónica que conduce a la formación de pólipos hiperplásicos suele asociarse con infecciones por la bacteria Helicobacter pylori.
El riesgo de que un pólipo hiperplásico desarrolle células precancerosas puede llegar al 10%, pero esto suele darse sobre todo en lesiones grandes, que superan los 2,5 cm de tamaño.
De igual forma, cuando aparece metaplasia intestinal en las biopsias de estos pólipos grandes, aumenta la probabilidad de degeneración celular.
El tratamiento por endoscopia de estas lesiones, en todo caso, supone un desafío. Esto es debido a que las técnicas de resección endoscópica pueden no ser definitivas.
Independientemente de que se logren extirpar en un solo o varios fragmentos, el pólipo suele reaparecer en alrededor de la mitad de los casos; sobre todo, cuando el paciente tiene una cirrosis.
Se necesita, por tanto, más investigación para optimizar el tratamiento de los pólipos hiperplásicos.
::: Doctor, ¿explíquenos qué son los adenomas gástricos y por qué son tan importantes en el contexto del cáncer de estómago?
Los adenomas gástricos son tumores benignos que se desarrollan a partir de las células glandulares del revestimiento del estómago.
Aunque son benignos, los adenomas tienen un potencial significativo de convertirse en cáncer gástrico, dado que, por definición, muestran características displásicas. Suele ser lesiones con displasia de bajo grado.
Estos tumores benignos representan una etapa avanzada en la progresión de lesiones precursoras, ya que las células dentro de los adenomas suelen presentar alteraciones genéticas y morfológicas que las predisponen a la malignización.
El riesgo de malignización de los adenomas gástricos depende de varios factores, incluyendo el tamaño del adenoma, su histología y la presencia de displasia de alto grado.
Adenomas grandes o aquellos con displasia de alto grado tienen una probabilidad considerablemente mayor de progresar a adenocarcinoma gástrico.
El manejo de los adenomas gástricos generalmente incluye la resección endoscópica completa para eliminar el tumor y prevenir la progresión a cáncer.
Asimismo, se recomienda el seguimiento endoscópico regular para detectar cualquier recurrencia o aparición de nuevos adenomas. La eliminación y vigilancia temprana de los adenomas gástricos son cruciales para reducir el riesgo de desarrollo de cáncer gástrico.
::: Doctor Marín, ¿qué síntomas podrían indicar que existe una lesión precursora de un cáncer estomacal y cuándo se debe consultar al especialista en gastroenterología?
Las lesiones precursoras del cáncer gástrico, como la gastritis autoinmune, la gastritis atrófica, la metaplasia intestinal, la displasia, los pólipos hiperplásicos y los adenomas gástricos, a menudo, no presentan síntomas en las etapas iniciales.
Sin embargo, es frecuente que detectemos estas lesiones precursoras cuando el paciente se hace una endoscopia por diferentes síntomas.
Pueden incluir dolor abdominal, sensación de plenitud, pérdida de apetito, náuseas y vómitos, pérdida de peso inexplicada y anemia macrocítica, con glóbulos rojos grandes (debido a deficiencia de vitamina B12).
En este sentido, las personas con factores de riesgo conocidos, como antecedentes familiares de cáncer gástrico, gastritis autoinmune o gastritis atrófica con metaplasia intestinal extensa, por todo el estómago, deben someterse a endoscopias regulares para la detección precoz de lesiones precursoras o cánceres gástricos precoces
Incluso si no presentan síntomas.
Además, los pacientes que hayan padecido un cáncer gástrico precoz, tratados endoscópicamente, deben ser vigilados con gastroscopias anuales dado que suelen existir lesiones preneoplásicas de base… y el resto de la mucosa gástrica tiene altas probabilidades para desarrollar nuevos cánceres.
La detección temprana y el tratamiento oportuno de las lesiones precursoras pueden prevenir la progresión a cáncer gástrico, mejorando significativamente el pronóstico y la calidad de vida.
::: Doctor, llegamos a la parte de la prevención, ¿cómo se pueden evitar las lesiones precursoras del cáncer gástrico?
Para prevenir su aparición se recomienda evitar el tabaco y el alcohol, así como los alimentos procesados, ahumados y salazones. Estos alimentos incrementan el riesgo de lesiones precursoras y cáncer gástrico.
Cuando las lesiones ya han aparecido, su prevención se basa en dos estrategias: la erradicación de la infección por Helicobacter pylori y el seguimiento endoscópico regular.
La erradicación de la bacteria Helicobacter pylori con un régimen de antibióticos es una medida preventiva clave para prevenir la progresión de lesiones precancerosas y reducir el riesgo de cáncer en el estómago.
El seguimiento médico regular, especialmente para individuos con factores de riesgo conocidos como antecedentes familiares de cáncer gástrico o condiciones como la gastritis autoinmune, es crucial para la detección temprana.
Las endoscopias periódicas y las biopsias permiten identificar y tratar lesiones precursoras antes de que progresen a cáncer.